Dieses Statement (Time is brain – Zeit ist Gehirn) ist eigentlich das Leitmotiv der modernen Schlaganfallversorgung – es wird aber auch zunehmend im Zusammenhang mit der Immuntherapie bei MS zitiert, auch wenn es sich bei der MS um andere Zeitspannen handelt.
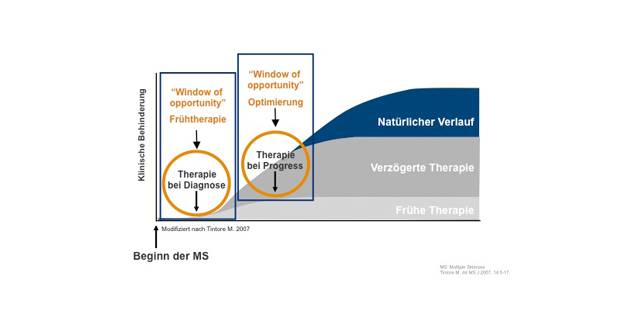
Wenn ich auf ärztlichen Fortbildungsveranstaltungen oder auf Patientenveranstaltungen referiere, zeige ich häufig das oben abgebildete Schaubild. Es visualisiert die aus meiner Sicht wichtigsten Grundsätze einer modernen MS Therapie: Am effektivsten wird der natürliche Krankheitsverlauf moduliert, wenn möglichst früh mit einer Immuntherapie begonnen wird. Darüber hinaus ist es entscheidend, bei suboptimalem Ansprechen auf die zuerst gewählte Therapie, eine möglichst frühzeitige Therapieoptimierung herbeizuführen.
Für diese Optimierung existiert kein unbegrenztes Zeitfenster – das „window of opportunity“ (deutsche Übersetzung vielleicht am besten mit „Chance“), in dem der MS-Verlauf nachhaltig beeinflusst werden kann, ist schmal – man sollte alles daran setzen, die Erkrankung in den ersten 5 Jahren nach Diagnosestellung zu stabilisieren. Daher ist auch bei der MS das Statement „Time is brain“ gerechtfertigt.
Kritiker dieses Konzeptes führen an, dass die im Schaubild visualisierte Vorstellung einer optimalen MS-Therapie nicht evidenzbasiert untermauert ist, sondern nur eine Hypothese darstellt. Diese Kritik ist aber angesichts einer kürzlich von Brown et al. im Journal der American Medical Association (JAMA. 2019 Jan 15;321(2):175-187.) publizierten Arbeit so nicht mehr haltbar. Mit der gezielten Auswertung des MS Base Registers wird die These, dass eine frühe Therapieoptimierung sich auf den weiteren Verlauf der Erkrankung auswirkt, gestützt.
MS Base ist ein weltweites Register, das mittlerweile die Daten von mehr als 40.000 MS Patienten umfasst. Aufgrund dieser Menge an Daten ist es möglich, für bestimmte klinische Fragestellungen ausreichend Patienten zu identifizieren, die spezifische Kriterien erfüllen und mit Hilfe statistischer Methoden im Hinblick auf ihr Outcome verglichen werden können. Im konkreten Fall haben die Autoren untersucht, wie hoch der Anteil von Patienten ist, die in Abhängigkeit von verschiedenen Therapieregimen, eine sekundär chronisch progrediente MS (SPMS) entwickeln – also die Phase der Erkrankung, die durch ein stetiges Fortschreiten der Erkrankung gekennzeichnet ist und die unbedingt vermieden werden sollte.
Eine frühe Therapieeinleitung lohnt sich – es konnte gezeigt werden, dass eine Immuntherapie, die in den ersten 5 Jahren nach Diagnosestellung eingeleitet wird, signifikant weniger häufig in einer SPMS resultiert, als wenn die Therapie erst später, also mehr als 5 Jahren nach Diagnosestellung eingeleitet wird. Darüber hinaus konnte gezeigt werden, dass eine Therapieoptimierung, also eine Einstellung auf stärker wirksame MS-Medikamente, innerhalb der ersten 5 Jahre nach Diagnosestellung ebenfalls weniger häufig in einer sekundär chronischen Verlaufsform mündet. Weiterhin konnten die Autoren zeigen, dass Patienten die von vornherein mit hochwirksamen MS-Medikamenten behandelt werden, ein besseres Outcome haben als diejenigen, die primär mit weniger stark wirksamen Medikamenten behandelt werden.
Diese Ergebnisse sind die Ergebnisse von Patientengruppen und nicht von individuellen Fällen, daher bedeutet das Ergebnis nicht, dass grundsätzlich jedes Individuum mit MS nur noch mit hochwirksamen Zweitlinienpräparaten behandelt werden sollte – dafür ist die Erkrankung zu heterogen und damit wird man auch den vielen Patienten, die eine milde Verlaufsform haben, nicht gerecht.
Das Ergebnis deutet aber ganz klar darauf hin, dass Patienten, deren Erkrankung nicht ausreichend kontrolliert und stabilisiert ist, möglichst schnell und konsequent noch innerhalb der ersten 5 Jahre nach Diagnosestellung mit hoch-wirksamen Substanzen behandelt werden sollten. Denn „Time is brain“ ….









Es gibt das schweizer MS Register, darin ist auch die Kohorte vom Universitätsspital Basel und vom Universitätsspital Zürich. Ich bin jetzt seit 2009 SPMS und bin von EDSS 4.5 von 2009 auf EDSS 5.5 im 2015 schlechter geworden. Seit 3 Jahren aber stabil und werde mir im Oktober EDSS 5.0 zurück holen. Seit zu Betaferon noch Vit. D verschrieben wird ist keine Krankheitsaktivität nachweisbar ( 6 Verlaufskontrollen mit 6 MRT ).
Ja
Eine wirklich wissenschaftlich verwertbare Arbeit fehlt leider zu ihrer Hypothese. Das Bild in Ihrem Artikel entstand vermutlich als Verkaufsmaterial für Interferon.
So kann die Medizin als Wissenschaft nur verlieren.
Ältere Chefärzte haben, maximal die ersten 5 Jahre „abgewartet“, um den Charakter der Erkrankung überhaupt beurteilen zu können – Unbedingt jedoch Hilfen zum Verhalten im Alltag, Job und Familie gegeben. Die Zeiten scheinen ein ganz neues Format anzunehmen.
Time is money, wäre sicher ebenso scheinevident.
Herr Prof. hat die Studie wahrscheinlich gar nicht vollständig gelesen. Denn dieses von ihm erwähnte Ergebnis zeigt die in Gänze gelesene Studie überhaupt nicht auf! Ich bin fassungslos, dass der Herr Prof. scheinbar nicht allumfänglich gelesen hat, bevor er hier Empfehlungen ausspricht. Aber er hatte ja auch Zinbryta empfohlen. Was daraus grauenhaftes wurde, ist bekannt.
https://www.google.com/url?sa=t&source=web&rct=j&url=http://ms-stiftung-trier.de/wie-viele-ms-betroffene-brechen-ihre-basistherapie-wieder-ab/&ved=2ahUKEwjDlYK2nsHjAhXDaFAKHTbKBmYQFjALegQIARAB&usg=AOvVaw2LI0qS9a_hMLMAm1U0mWjX
Ich ertrage ihre Statements nicht mehr. Können Sie sich bitte mal mit den vielen (ca. 50%) Unbehsndelten treffen und deren Zustand ins Vergleichsverhältnis zu den Behandelten setzen? DAS Ergebnis wäre mal von Interesse!
Greta, Du hast wohl vergessen, dass früher die Krankheit MS fast gleichzusetzen war mit: Du landest irgendwann im Rollstuhl. Das ist heute nicht mehr der Fall, dank des Fortschritts in punkto Medikamente. Es ist natürlich okay, wenn Du Dich gegen eine medikamentöse Therapie entscheidest. Das muss jeder für sich selbst entscheiden. Aber solche Zeilen wie „Ich ertrage Ihre Statements nicht mehr“ finde ich total unangebracht. Ich bin sehr froh, dass es diesen Blog gibt!
„Früher“ wurden die leichten Fälle nicht diagnostiziert. Da musste man schon arg behindert sein, um diese Diagnose zu bekommen. Heute bekommt man sie schon, selbst wenn das nur ein Zufallsbefund im MRT ist.